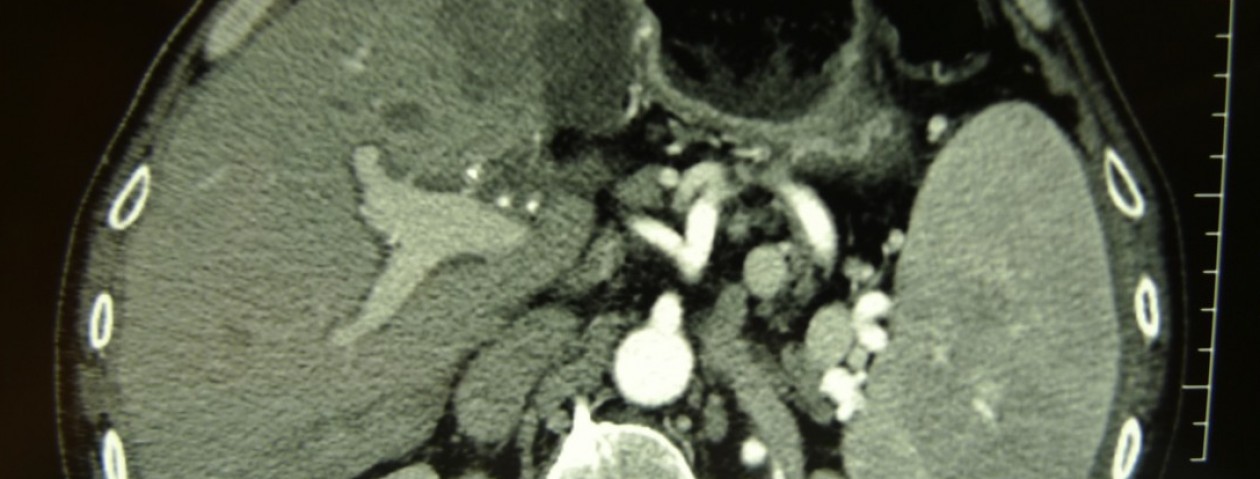
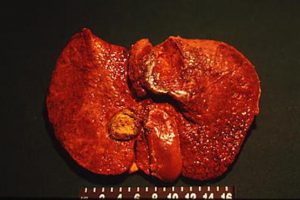
Una litiasi della colecisti è presente nel 10-15% della popolazione occidentale; una percentuale tra l’1 ed il 4% diviene sintomatica dopo un anno con coliche biliari o una colecistite acuta (10-20%, Endo). Una diagnosi di colecistite viene fatta in genere sul dolore in ipocondrio dx, un Murphy positivo, una temperatura > 37.5, un aumento dei GB > 10000 e della Proteina Reattiva C, un ispessimento delle pareti della colecisti.
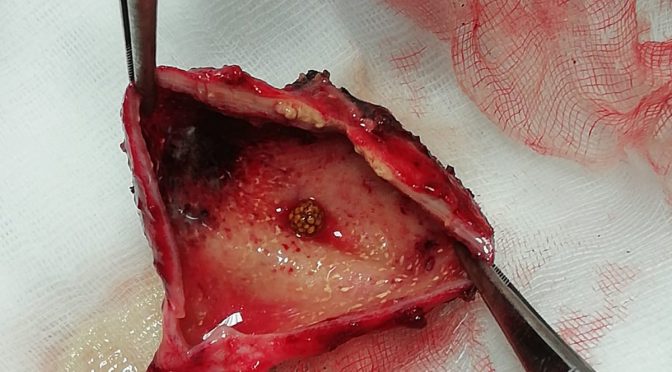
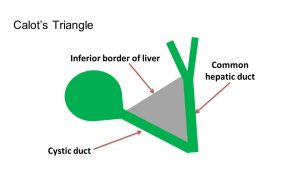
Il trattamento specifico rimane quello chirurgico, ossia una colecistectomia laparoscopica (Brunee). Il momento migliore per intervenire per una colecistite acuta rimane ancora fonte di dibattito. Alcuni propongono un intervento nelle prime 72 ore dall’insorgenza dei sintomi, altrimenti la chirurgia deve essere posticipata oltre le 6 settimane; altri hanno dimostrato che le complicanze o le conversioni sono simili < 7 giorni e dopo le 6 settimane (rif Brunee).
Brunee ha effettuato uno studio su 276 colecistectomie suddivise tra quelle effettuate entro 3 giorni, quindi tra 4 e 7 giorni e quello oltre i 7 giorni; In quest’ultimo gruppo si osservò una maggiore durata dell’intervento, un maggior numero di complicanze e di complicanze gravi, un maggior tempo di ricovero ospedaliero; comunque, i pazienti operati tra 4 e 7 giorni ebbero risultati sovrapponibili a quelli operati < 4 giorni (Brumee) per cui il periodo in cui il paziente sarebbe operabile senza complicanze risiederebbe nella prima settimana dopo la comparsa dei sintomi.
Sulla stessa linea, considerando una colecistectomia precoce quella entro i 7 giorni e dilazionata quella oltre 7 giorni, alcuni autori effettuando una metanalisi (Song) basata su precedenti metanalisi; al termine di questo corposo studio, che al termine si concentra su 2 metanalisi, si osservò che non esistevano differenze in termini di mortalità, lesioni biliari, fistole biliari, complicanze e conversioni a chirurgia aperta; peraltro le colecistectomie precoci evidenziavano minori infezioni di ferita, durata di ospedalizzazioni e davano luogo a migliore qualità di vita. In conclusione gli autori davano preferenza alla colecistectomia precoce. 
Un ulteriore dato a favore di una colecistectomia effettuata tra 1-3 giorni dal ricovero ospedaliero, giunge da uno studio francese che ha coinvolto 42.452 pazienti operati di colecistectomia (Polo): in quei pazienti vi sarebbero una minore mortalità (rispetto al giorno stesso del ricovero e 3 giorni dopo), minore accesso in rianimazione, minore sepsi e minore frequenza di reinterventi. Nei pazienti operati nel giorno del ricovero, l’incidenza di morbidità e mortalità (21%) è elevata. Inoltre, nei pazienti ammessi in rianimazione prima dell’intervento, vi sarebbe una maggiore mortalità in quelli operati entro 3 giorni dal ricovero: in questi pazienti dovrebbe essere suggerita una preventiva terapia medica (Polo).
Un aspetto importante, sollevato anche da autori orientali (Yokoe), è rappresentato dai risultati in relazione alla gravità della colecistite acuta (Endo) ed alla modalità di trattamento (colecistectomia/ drenaggio percutaneo + colecistectomia/ semplice colecistectomia/ terapia medica): nei casi in cui si effettua una colecistectomia semplice i risultati sono peggiori nei pazienti con maggiore gravità della colecistite; al contrario nei pazienti trattati con drenaggio e quindi colecistectomia dilazionata, i risultati sono indipendenti dalla gravità della patologia.
Polo M, J Gastrointest Surg (2015) 19:2003–2010
Song G-M, Medicine (2016) 95:23
Endo I, J Hepatobiliary Pancreat Sci (2017) 24:346–361
Brunee L, Acta Chir Belg. 2018 Oct 25:1-7
Yokoe M, J Hepatobiliary Pancreat Sci. 2018 Jan;25(1):41-54