Oggi il 90% delle colecistectomie sono effettuate con tecnica laparoscopica. La tecnica ricalca quella della colecistectomia laparotomica nel senso che nel corso dell’intervento è necessario una dissezione del triangolo di Calot.
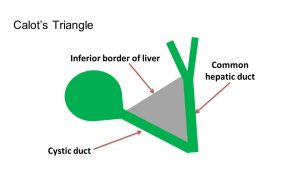
Per triangolo di Calot, originariamente, si intendeva lo spazio tra dotto cistico, via biliare principale ed arteria cistica; attualmente si intende lo spazio tra dotto cistico, via biliare principale e margine inferiore del fegato: questo spazio è dunque attraversato dalla arteria cistica. Un interessante video reperibile in internet sulla tecnica della colecistectomia laparoscopica è riportato nel link qui sotto. Un particolare interessante è che la arteria cistica è spesso situata sotto un linfonodo presso il dotto cistico (Swanstrom).
Nel corso degli anni il numero delle controindicazioni alla colecistectomia per via laparoscopica è progressivamente diminuito. Rimangono in parte i casi con sospetto di ca. della colecisti, i casi con impossibilità ad identificare correttamente le strutture anatomiche e i casi con gravi disturbi della coagulazione.
Un cenno particolare deve essere fatto su tre situazioni: l’esistenza di chirurgia pregressa; una gravidanza; la cirrosi epatica.
Una chirurgia pregressa si accompagna spesso alla presenza di aderenze che a loro volta sono associate ad una maggiore rischio di conversione, cioè alla impossibilità di procedere per via laparoscopica. Sono ovviamente maggiormente a rischio coloro che sono stati operati a livello dell’addome superiore che non nell’inferiore. In realtà non tutti i pazienti con precedenti interventi chirurgici hanno aderenze, e, al contrario, l’assenza di una chirurgia pregressa non esclude la esistenza di aderenze.
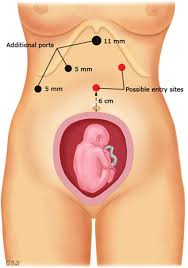
 Per quanto riguarda le gravidanze, ogni intervento chirurgico in gravidanza deve essere attentamente valutato; nei primi giorni di esperienze in laparoscopia si pensava che il pneumoperitoneo potesse diminuire il flusso sanguigno all’utero, determinare una acidosi fetale, e comunque una sofferenza fetale; questi rischi probabilmente sono stati sovrastimati. La laparoscopia ha dimostrato di essere sicura anche per il feto. Le indicazioni chirurgiche classiche, in caso di necessità di intervento, dicevano che era meglio aspettare dopo il secondo trimestre di gravidanza per intervenire; oggi si ritiene che si possa intervenire in tutti i trimestri della gravidanza; è necessario comunque tener presente che nel terzo trimestre l’utero ingrossato occupa gran parte della cavità addominale modificando quindi i piani anatomici. Nel caso di pazienti con patologia sintomatica della colecisti, procrastinare l’intervento può essere pericoloso e quindi è consigliabile un intervento chirurgico. Per facilitare l’operazione la paziente in sala operatoria dovrebbe essere ruotata a sinistra per allontanare l’utero dalla vena cava ed il gas impiegato dovrebbe essere mantenuto a basse pressioni; ovviamente la posizione dei trocar deve essere modificata in relazione alla posizione dell’utero.
Per quanto riguarda le gravidanze, ogni intervento chirurgico in gravidanza deve essere attentamente valutato; nei primi giorni di esperienze in laparoscopia si pensava che il pneumoperitoneo potesse diminuire il flusso sanguigno all’utero, determinare una acidosi fetale, e comunque una sofferenza fetale; questi rischi probabilmente sono stati sovrastimati. La laparoscopia ha dimostrato di essere sicura anche per il feto. Le indicazioni chirurgiche classiche, in caso di necessità di intervento, dicevano che era meglio aspettare dopo il secondo trimestre di gravidanza per intervenire; oggi si ritiene che si possa intervenire in tutti i trimestri della gravidanza; è necessario comunque tener presente che nel terzo trimestre l’utero ingrossato occupa gran parte della cavità addominale modificando quindi i piani anatomici. Nel caso di pazienti con patologia sintomatica della colecisti, procrastinare l’intervento può essere pericoloso e quindi è consigliabile un intervento chirurgico. Per facilitare l’operazione la paziente in sala operatoria dovrebbe essere ruotata a sinistra per allontanare l’utero dalla vena cava ed il gas impiegato dovrebbe essere mantenuto a basse pressioni; ovviamente la posizione dei trocar deve essere modificata in relazione alla posizione dell’utero.
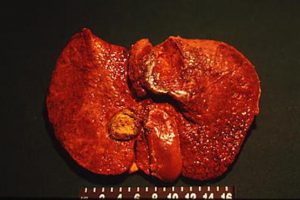 I pazienti con cirrosi epatica ed ipertensione portale sono a rischio per qualsiasi intervento, non solo per una colecistectomia: il posizionamento degli accessi deve prestare attenzione ad eventuali circoli collaterali superficiali. Un altro rischio è il sanguinamento dal letto della colecisti che potrebbe essere evitato identificando correttamente il piano di scollamento della colecisti, inoltre utilizzando apparecchiature particolari come le pinze bipolari o specifici agenti emostatici come colle di fibrina e simili.
I pazienti con cirrosi epatica ed ipertensione portale sono a rischio per qualsiasi intervento, non solo per una colecistectomia: il posizionamento degli accessi deve prestare attenzione ad eventuali circoli collaterali superficiali. Un altro rischio è il sanguinamento dal letto della colecisti che potrebbe essere evitato identificando correttamente il piano di scollamento della colecisti, inoltre utilizzando apparecchiature particolari come le pinze bipolari o specifici agenti emostatici come colle di fibrina e simili.
– Lee Swanstrom, 2013, 4a edizione, Mastery of endoscopic and laparoscopic surgery
-http://pie.med.utoronto.ca/tvasurg/tvasurg_content/assets/masterFolders/PB_difficultCholecystectomyModule/module/content/overview_standard/index.html