Si tratta di un argomento sempre attuale. Le linee guida sono evolute negli ultimi anni (Jorge).
Come noto 1/500 sino a 1/635 donne gravide necessitano una chirurgia addominale non ostetrica nel corso della gravidanza; le patologie più frequenti sono le appendiciti, le colecistiti e le occlusioni intestinali. Il 10-31% delle donne gravide presentano sabbia biliare, mentre il 1-6% veri e propri calcoli (Jorge, Nasioudis). In realtà calcoli sintomatici della colecisti si hanno nello 0,5-2% delle donne gravide (Jorge). 
L’indicazione ad un intervento di colecistectomia in una donna gravida può essere dato più spesso da una colecistite (Nasioudis) quindi dalle coliche biliari, da un ittero da calcoli, da una pancreatite da calcoli e da una peritonite (Machado).
In base alle ultime linee guida l’ecografia risulta l’esame più efficace per una diagnosi iniziale; una indagine radiologica effettuata dalla settimana 1 alla 25 non deve superare i 5-10 rads; e comunque un singolo esame radiologico non deve superare i 5 rads. Una TAC addominale si situa in genere tra i 2-4 rads. (SAGES). Una NMR pare possa essere effettuata ma senza il mezzo di contrasto chiamato Gadolinium, così come una scintigrafia. Nel corso di una scopia per colangiografia invece è necessario usare una protezione per l’utero ed il feto. Una ERCP presenta rischi aggiuntivi quali un sanguinamento ed una pancreatite. Una laparoscopia diagnostica rappresenta una valida alternativa diagnostica in ogni periodo della gravidanza.
Una metanalisi effettuata nel 2016 su 9 studi ha evidenziato che non esiste differenza tra un trattamento conservativo ed un intervento chirurgico nelle patologie riconducibili a litiasi biliare in gravidanza in termini di parto prematuro e di mortalità del feto (Athwal).
Uno studio recente effettuato su 664 donne gravide, ha paragonato invece le colecistectomie laparoscopiche a quelle laparotomiche (Cox): in laparoscopia si sono avuti un significativo minor tempo chirurgico, ed altrettanto significativi minori tempi di degenza e minor numero di complicanze minori. Le complicanze maggiori sono risultate simili.
La prima colecistectomia laparoscopica in donna gravida è stata effettuata negli USA da Pucci nel 1991.
Nelle precedenti linee guida una laparoscopia doveva essere effettuata preferibilmente nel secondo trimestre di una gravidanza: i rischi sembravano fossero una incidenza del 12% di aborto spontaneo nel primo trimestre, ed un parto precoce con incidenza sino al 40% nel terzo trimestre. In base agli ultimi dati della Letteratura questo non sembra più vero ed anzi non operare una colecisti litiasica sintomatica potrebbe esporre a elevate frequenze di recidiva dei sintomi (40-60% dei casi)(Jorge) e, secondo alcuni, in maggiori rischi di complicanze (Jorge, Machado), quali colecistite e pancreatite da calcoli nel 23% dei casi (SAGES, Paramanathan, Agresta). Athwal segnala peraltro che secondo altri autori l’intervento chirurgico potrebbe presentare maggiori rischi nelle donne più anziane, o con precedenti chirurgie in anamnesi o nelle donne obese.
Oggi si ritiene che si possa comunque operare in sicurezza in laparoscopia durante tutta la gravidanza (SAGES, Agresta).
Un ampio studio del 2016 (Nasioudis) effettuato a sua volta su 51 articoli, ha analizzato i risultati di 590 colecistectomie laparoscopiche effettuate in gravidanza; di queste il 16.7% era stato effettuato nel terzo trimestre; complessivamente, su tutta la casistica, complicanze per la madre si ebbero nel 3,8% dei casi in sede intraoperatoria e nel 4% nel periodo postoperatorio. Un parto pretermine si ebbe nel 5,7% dei pazienti mentre la perdita del feto nello 0,4% dei casi. Altri autori segnalano una percentuale di parto pretermine dopo colecistectomia laparoscopica dello 0-20% mentre di perdita del feto dello 0-5,2% (Cox).
Un recente studio australiano con 22 pazienti operate prevalentemente comunque nel secondo trimestre di gravidanza riporta un tasso di conversione laparotomica del 14% (Paramanathan).
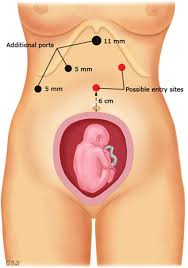 Dal punto di vista tecnico, in particolare nel terzo trimestre, la pz è posta in sede supina leggermente ruotata a sinistra di 30° (Eichenberg, Machado) o comunque posta in decubito laterale sinistro (SAGES, Agresta) per evitare una compressione cavale. Il posizionamento dell’accesso ottico e dei trocar deve essere adattato in base alle dimensioni uterine; a volte si raccomanda una prima sede di accesso sottocostale (soprattutto con l’ago di Veress che però viene usato più raramente nelle donne gravide – Nasioudis-), piuttosto che sovraombellicale, preferibilmente con l’Hasson, verificando sempre la sede del fondo dell’utero. E’ stato descritto infatti un caso di Pneumoamniom dopo puntura errata a livello uterino.
Dal punto di vista tecnico, in particolare nel terzo trimestre, la pz è posta in sede supina leggermente ruotata a sinistra di 30° (Eichenberg, Machado) o comunque posta in decubito laterale sinistro (SAGES, Agresta) per evitare una compressione cavale. Il posizionamento dell’accesso ottico e dei trocar deve essere adattato in base alle dimensioni uterine; a volte si raccomanda una prima sede di accesso sottocostale (soprattutto con l’ago di Veress che però viene usato più raramente nelle donne gravide – Nasioudis-), piuttosto che sovraombellicale, preferibilmente con l’Hasson, verificando sempre la sede del fondo dell’utero. E’ stato descritto infatti un caso di Pneumoamniom dopo puntura errata a livello uterino.
Le pressioni di insufflazione quindi possono essere le solite usate nelle colecistectomie mentre è utile un monitoraggio intraoperatorio della CO2 della paziente gravida. In base ad ampie casistiche non sembra invece sia utile il monitoraggio cardiaco del feto (Chohan) (nello stesso studio Chohan riporta le linee guida elaborate nel 2008 per diversi interventi chirurgici in corso di gravidanza).
Interventi di colecistectomia nel terzo trimestre di gravidanza non sono comunque frequenti in Letteratura (Eichenberg, Nasioudis); ciò nel timore di lesioni uterine o di un parto pre termine per manipolazione diretta uterina (Machado, Nasioudis). Soprattutto nel terzo trimestre il rischio di conversione potrebbe essere più elevato e ciò potrebbe influenzare comunque la decisione di procrastinare l’intervento a dopo il parto, nonostante le note recidive di coliche biliari nel corso della gravidanza (Jorge). Una pubblicazione abbastanza recente, del 2009, riporta 3 casi (Machado) di colecistectomia laparoscopica nel terzo trimestre senza alcuna complicanza né nella madre né nel feto.
1 Society of gastrointestinal and endoscopic Surgeons (SAGES) Surg Endosc, 2008; 22:849–861
2 Paramanathan A, Int J of surgery, 2015; 18:220-223
3 Jorge AM, Gastrointest Surg, 2015; 19:598–603
4 Machado NO, Surg Laparosc Endosc Percutan Tech 2009;19:439–441
5 Eichenberg DJ, Am Surg. 1996 Oct; 62 (10):874-7.
6 Agresta F, Langenbecks Arch Surg, 2015; 400:429–453
7 Cox TC, Surg. Endosc., 2016; 30:593-602.
8 Pucci RO, Am J Obstet Gynecol. 1991 Aug;165 (2) :401-2.
9 Chohan L, Clin obste gynecol, 2009; 52 (4), 557–569.
10 Nasioudis D, International Journal of Surgery, 2016; 27:165e-175
11 Athwal R, Hepatobiliary Surg Nutr, 2016; 5 (1): 53-57